Cancerul de vezică urinară este al cincilea cel mai frecvent cancer în lumea occidentală, iar 70%-80% dintre pacienți sunt diagnosticați cu o boală neinvazivă musculară.
Se estimează că există între 400.000 și 800.000 de pacienți activi cu cancer de vezică urinară în Statele Unite, precum și între 1 și 2 milioane în Europa, care sunt supuși unei rezecții locale a tumorii și apoi au 1-4 vizite de control în fiecare an, din cauza ratei ridicate de recidivă a bolii. Urmările includ proceduri de cistoscopie care sunt invazive și dureroase, sunt negative în 90% din cazuri și detectează doar 70-80% din recidive.
Atât cistoscopia, cât și citologia sunt subiective, costisitoare și foarte dependente de expertiza operatorului.
Prin urmare, există o nevoie evidentă de un instrument neinvaziv, robust și simplu pentru monitorizarea pacienților cu cancer de vezică urinară non-musculo-invaziv.
Bladder EpiCheck oferă pacienților și medicilor, o alternativa, un test de urină simplu și obiectiv pentru a detecta recidiva tumorilor vezicale.
Bladder EpiCheck analizează modificările subtile specifice bolii în markerii de metilare a ADN-ului, permițând detectarea cancerelor cu risc ridicat.
Cancerele cu risc ridicat sunt importante de depistat, deoarece sunt agresive și au cea mai mare probabilitate de a evolua spre cancer invaziv dacă nu sunt tratate imediat.
Bladder EpiCheck a demonstrat o valoare predictivă negativă ridicată , ceea ce înseamnă că, atunci când se primește un rezultat negativ la Bladder EpiCheck, există o șansă foarte mare să nu fie prezent niciun cancer cu risc ridicat .
Bladder EpiCheck este un test molecular obiectiv, ceea ce înseamnă că nu se bazează pe interpretarea umană. Rezultatul este un rezultat clar pozitiv/negativ pentru prezența cancerului de vezică urinară, cu un rezultat numeric suplimentar între 0-100.
Bladder EpiCheck poate fi utilizat într-un regim de supraveghere pentru a crește încrederea în detectarea recidivei și/sau pentru a reduce numărul de cistoscopii.
Profil comprehensiv de evaluare a riscului de cancer ereditar 127 gene
Profil comprehensiv de evaluare a riscului de cancer ereditar 127 gene - asociate cu cancerul ereditar. Acest panel include atât gene bine stabilite care cresc riscul de cancer al unei persoane, dar include și gene candidate care pot fi descoperite recent sau pentru care sunt necesare cercetări suplimentare.
Acest panel maximizează șansele de a identifica o variantă patogenă de predispoziție la cancer, oferind în același timp o analiză cuprinzătoare a genelor candidate pentru a vă oferi informații pe care le puteți utiliza acum și, potențial, în viitor.
Tipuri de cancer:
-mamar,
-ovarian,
-uterin,
-colorectal,
-melanom,
-gastric,
-pancreatic,
-prostata,
-renal,
-urinar,
-sarcom,
-tiroidian,
-sistem nervos, etc. .
Cui se adresează acest test?
Adulți cu antecedente personale sau familiale care sugerează un sindrom ereditar de cancer.
Vezi mai multAcest panel maximizează șansele de a identifica o variantă patogenă de predispoziție la cancer, oferind în același timp o analiză cuprinzătoare a genelor candidate pentru a vă oferi informații pe care le puteți utiliza acum și, potențial, în viitor.
Tipuri de cancer:
-mamar,
-ovarian,
-uterin,
-colorectal,
-melanom,
-gastric,
-pancreatic,
-prostata,
-renal,
-urinar,
-sarcom,
-tiroidian,
-sistem nervos, etc. .
Cui se adresează acest test?
Adulți cu antecedente personale sau familiale care sugerează un sindrom ereditar de cancer.
Semnalele de alarmă pentru o susceptibilitate ereditară la cancer ar putea include apariția cancerului înainte de vârsta de 50 de ani, mai mult de un cancer primar la o singură persoană și mai multe persoane afectate în cadrul unei familii.
După ce se ia în considerare istoricul clinic și familial al unui pacient, acest test poate fi adecvat pentru unii pacienți pediatrici.
Acest test este conceput pentru a detecta persoanele cu o variantă patogenă germinală și nu este validat pentru a detecta mozaicismul sub nivelul de 20%.
Acest test este conceput pentru a detecta persoanele cu o variantă patogenă germinală și nu este validat pentru a detecta mozaicismul sub nivelul de 20%.
Nu ar trebui să fie comandat pe țesut tumoral.
Care sunt beneficiile potențiale?
Pacienții identificați cu predispoziție ereditară la cancer pot beneficia de o supraveghere sporită și de măsuri preventive pentru a-și gestiona mai bine riscul de cancer. Cunoașterea genei specifice implicate poate ghida gestiunea medicală și poate evita urmărirea inutilă.
Informațiile obținute în urma testării genelor candidate pot fi utile pentru a ghida managementul clinic în viitor.
De asemenea, membrii familiei pacientului pot fi testați pentru a ajuta la definirea riscului acestora. Dacă se identifică o variantă patogenă la pacientul dumneavoastră, rudele apropiate (copii, frați, părinți) ar putea avea un risc de până la 50% de a fi și ele expuse unui risc crescut. În unele cazuri, screeningul ar trebui să înceapă în copilărie.
Gene implicate in test:
AIP, ALK, APC, ATM, ATR, AXIN2, BAP1, BARD1, BLM, BMPR1A, BRCA1, BRCA2, BRIP1, BUB1B, CASR, CDC73, CDH1, CDK4, CDKN1B, CDKN1C, CDKN2A, CEBPA, CHEK2, CTC1, CTNNA1, CYLD, DDB2, DICER1, DIS3L2, DKC1, EGLN1, EPCAM, ERCC1, ERCC2, ERCC3, ERCC4, ERCC5, EXT1, EXT2, EZH2, FAN1, FANCA, FANCB, FANCC, FANCD2, FANCE, FANCF, FANCG, FANCI, FANCL, FANCM, FH, FLCN, GALNT12, GATA2, GPC3, GREM1, HOXB13, HRAS, KIF1B, KIT, LZTR1, MAX, MC1R, MEN1, MET, MITF, MLH1, MLH3, MRE11, MSH2, MSH6, MUTYH, NBN, NF1, NF2, NHP2, NOP10, NTHL1, PALB2, PDGFRA, PHOX2B, PMS2, POLD1, POLE, POLH, POT1, PRKAR1A, PRSS1, PTCH1, PTCH2, PTEN, RAD50, RAD51C, RAD51D, RB1, RECQL4, RET, RUNX1, SDHA, SDHAF2, SDHB, SDHC, SDHD, SLC45A2, SLX4, SMAD4, SMARCA4, SMARCB1, SMARCE1, STK11, SUFU, TERC, TERT, TINF2, TMEM127, TP53, TSC1, TSC2, TYR, VHL, WRAP53, WRN, WT1, XPA, XPC, XRCC2 ( 127 gene).
Proba: sange periferic
Eliberarea rezultatelor: 14 zile lucratoare de la data recoltarii.
Rezultatul este in limba română.
Consilerea genetică este GRATUITĂ.
Care sunt beneficiile potențiale?
Pacienții identificați cu predispoziție ereditară la cancer pot beneficia de o supraveghere sporită și de măsuri preventive pentru a-și gestiona mai bine riscul de cancer. Cunoașterea genei specifice implicate poate ghida gestiunea medicală și poate evita urmărirea inutilă.
Informațiile obținute în urma testării genelor candidate pot fi utile pentru a ghida managementul clinic în viitor.
De asemenea, membrii familiei pacientului pot fi testați pentru a ajuta la definirea riscului acestora. Dacă se identifică o variantă patogenă la pacientul dumneavoastră, rudele apropiate (copii, frați, părinți) ar putea avea un risc de până la 50% de a fi și ele expuse unui risc crescut. În unele cazuri, screeningul ar trebui să înceapă în copilărie.
Gene implicate in test:
AIP, ALK, APC, ATM, ATR, AXIN2, BAP1, BARD1, BLM, BMPR1A, BRCA1, BRCA2, BRIP1, BUB1B, CASR, CDC73, CDH1, CDK4, CDKN1B, CDKN1C, CDKN2A, CEBPA, CHEK2, CTC1, CTNNA1, CYLD, DDB2, DICER1, DIS3L2, DKC1, EGLN1, EPCAM, ERCC1, ERCC2, ERCC3, ERCC4, ERCC5, EXT1, EXT2, EZH2, FAN1, FANCA, FANCB, FANCC, FANCD2, FANCE, FANCF, FANCG, FANCI, FANCL, FANCM, FH, FLCN, GALNT12, GATA2, GPC3, GREM1, HOXB13, HRAS, KIF1B, KIT, LZTR1, MAX, MC1R, MEN1, MET, MITF, MLH1, MLH3, MRE11, MSH2, MSH6, MUTYH, NBN, NF1, NF2, NHP2, NOP10, NTHL1, PALB2, PDGFRA, PHOX2B, PMS2, POLD1, POLE, POLH, POT1, PRKAR1A, PRSS1, PTCH1, PTCH2, PTEN, RAD50, RAD51C, RAD51D, RB1, RECQL4, RET, RUNX1, SDHA, SDHAF2, SDHB, SDHC, SDHD, SLC45A2, SLX4, SMAD4, SMARCA4, SMARCB1, SMARCE1, STK11, SUFU, TERC, TERT, TINF2, TMEM127, TP53, TSC1, TSC2, TYR, VHL, WRAP53, WRN, WT1, XPA, XPC, XRCC2 ( 127 gene).
| Date tehnice: Acoperire tipică pentru secvențele de codificare: 99% la ≥ 50x Secvențiere; Del/Dup; optional se poate raporta VUS Analiză de del/dup cu rezoluție unică pentru toate genele BRCA2: Mutația fondatorului portughez PTEN: Regiunea promotoare TP53: Regiunea promotoare CDKN2A: produse proteice p14ARF și p16 PMS2: Analiza include exonii 1-5 și 12-15 TERT: Regiunea promotoare GREM1: Regiunea promotoare |
Eliberarea rezultatelor: 14 zile lucratoare de la data recoltarii.
Rezultatul este in limba română.
Consilerea genetică este GRATUITĂ.
Panel Screening Ereditar (29 gene)
Vezi mai mult
| Panel Ereditar 8 Cancere pentru cancerul de: sân, ovar, colorectal, melanom, pancreas, stomac și corp uterin, (inclusiv BRCA1 și BRCA2). - 2890 RON Probă-salivă; 29 gene; secvențiere NGS; Consiliere genetică gratuita; program familial;
EXTREM DE IMPORTANT DE RETINUT:
Eliberarea rezultatelor: 14 zile lucratoare de la data receptionarii probelor în laborator. Rezultatul este in limba română. Consilerea genetică este GRATUITĂ. |
BRCA1 si BRCA2 – cancer ereditar san/ovar
Testul genetic BRCA
Testul genetic BRCA determina modificări, cunoscute sub numele de mutații, în genele numite BRCA1 și BRCA2. Genele sunt părți ale ADN-ului transmise de la mama și tatăl dumneavoastră.
Vezi mai multTestul genetic BRCA determina modificări, cunoscute sub numele de mutații, în genele numite BRCA1 și BRCA2. Genele sunt părți ale ADN-ului transmise de la mama și tatăl dumneavoastră.
Ele poartă informații care determină trăsăturile dvs. unice, cum ar fi înălțimea și culoarea ochilor. Genele sunt, de asemenea, responsabile pentru anumite afecțiuni de sănătate.
BRCA1 și BRCA2 sunt gene care protejează celulele prin producerea de proteine care ajută la prevenirea formării tumorilor.O mutație într-o genă BRCA1 sau BRCA2 poate provoca leziuni celulare care pot duce la apariția cancerului.
Femeile cu o mutație a genei BRCA au un risc mai mare de a se îmbolnăvi de cancer mamar sau ovarian. Bărbații cu o mutație a genei BRCA au un risc mai mare de a face cancer de sân sau de prostată. Nu toate persoanele care moștenesc o mutație BRCA1 sau BRCA2 vor face cancer.
Alți factori, inclusiv stilul de viață și mediul în care trăiți, vă pot afecta riscul de cancer.Dacă descoperiți că aveți o mutație BRCA, este posibil să puteți lua măsuri pentru a vă proteja sănătatea.
Alte denumiri: Testul genei BRCA, gena BRCA 1, gena BRCA 2, gena 1 de predispoziție la cancerul de sân, gena 2 de predispoziție la cancerul de sân.
Indicatiile testului BRCA + 16 GENES sunt:BRCA+16 GENES este indicat:
Femeile cu o mutație a genei BRCA au un risc mai mare de a se îmbolnăvi de cancer mamar sau ovarian. Bărbații cu o mutație a genei BRCA au un risc mai mare de a face cancer de sân sau de prostată. Nu toate persoanele care moștenesc o mutație BRCA1 sau BRCA2 vor face cancer.
Alți factori, inclusiv stilul de viață și mediul în care trăiți, vă pot afecta riscul de cancer.Dacă descoperiți că aveți o mutație BRCA, este posibil să puteți lua măsuri pentru a vă proteja sănătatea.
Alte denumiri: Testul genei BRCA, gena BRCA 1, gena BRCA 2, gena 1 de predispoziție la cancerul de sân, gena 2 de predispoziție la cancerul de sân.
Predispozitia ereditara pentru cancerul de san, ovar si endometru
Peste 1.600.000 de cazuri noi de cancer de san si peste 230.000 de cancer ovarian sunt diagnosticate anual pe glob. Intre 5 si 10% din cazurile de cancer de san si aproximativ 20% din cele de ovar sunt ereditare. Aceste cazuri de cancer ereditar sunt frecvent asociate cu mutatii in genele BRCA1 and BRCA2, care sunt gene de supresie a tumorilor, implicate in mentinerea integritatii ADN. In legatura cu aceste tipuri de cancer, mai exista si alte gene care trebuie studiate pentru a aduce medicului curant o informatie cat mai cuprinzatoare, deoarece se estimeaza ca doar 25% din cazurile de cancer ereditar de san si de ovar se datoreaza unor mutatii ale genelor BRCA1 si BRCA2.
Aproximativ 1 din 8 femei va fi diagnosticata cu cancer de san la un moment dat in cursul vietii.
BRCA+16 GENES test
Este un panel de gene care include analiza genelor BRCA1 şi BRCA2 + 16 gene asociate cancerului de san, ovar si endometru.
BRCA+16 GENES este un test creat si dezvoltat de grupul de experti in genetica, care respecta ghidul NCCN (National Comprehensive Cancer Network), inclusiv genele cele mai relevante, pentru care exista o recomandare specifica in ghid in ceea ce priveste managementul de caz.
Genele incluse in BRCA+16 GENES sunt implicate in controlul ciclului celular si in repararea ADN in timpul diviziunii celulare. Mutatiile care apar in aceste gene implica un risc crescut de a dezvolta un cancer decat cel al populatiei generale.
Analiza foloseste ca tehnica secventierea NGS (Next Generation Sequencing) cu citiri paired-end, ceea ce permite detectarea tuturor mutatiilor patogenice si a variantelor cu semnificatie incerta. Suplimentar, in cazul genelor BRCA1, BRCA2 si EPCAM, se foloseste si MLPA (Multiplex Ligation-dependent Probe Amplification) pentru a detecta deletiile si duplicatiile de dimensiuni mari.
Mutatiile patogenice si cele probabil patogenice detectate se confirma prin secventiere Sanger.
Aproximativ 50% din femeile cu mutatii in genele BRCA1 sau BRCA2 nu au un istoric familial de cancer de san sau de ovar.
Avantajele testului BRCA+16 GENES
Peste 1.600.000 de cazuri noi de cancer de san si peste 230.000 de cancer ovarian sunt diagnosticate anual pe glob. Intre 5 si 10% din cazurile de cancer de san si aproximativ 20% din cele de ovar sunt ereditare. Aceste cazuri de cancer ereditar sunt frecvent asociate cu mutatii in genele BRCA1 and BRCA2, care sunt gene de supresie a tumorilor, implicate in mentinerea integritatii ADN. In legatura cu aceste tipuri de cancer, mai exista si alte gene care trebuie studiate pentru a aduce medicului curant o informatie cat mai cuprinzatoare, deoarece se estimeaza ca doar 25% din cazurile de cancer ereditar de san si de ovar se datoreaza unor mutatii ale genelor BRCA1 si BRCA2.
Aproximativ 1 din 8 femei va fi diagnosticata cu cancer de san la un moment dat in cursul vietii.
BRCA+16 GENES test
Este un panel de gene care include analiza genelor BRCA1 şi BRCA2 + 16 gene asociate cancerului de san, ovar si endometru.
BRCA+16 GENES este un test creat si dezvoltat de grupul de experti in genetica, care respecta ghidul NCCN (National Comprehensive Cancer Network), inclusiv genele cele mai relevante, pentru care exista o recomandare specifica in ghid in ceea ce priveste managementul de caz.
Genele incluse in BRCA+16 GENES sunt implicate in controlul ciclului celular si in repararea ADN in timpul diviziunii celulare. Mutatiile care apar in aceste gene implica un risc crescut de a dezvolta un cancer decat cel al populatiei generale.
Analiza foloseste ca tehnica secventierea NGS (Next Generation Sequencing) cu citiri paired-end, ceea ce permite detectarea tuturor mutatiilor patogenice si a variantelor cu semnificatie incerta. Suplimentar, in cazul genelor BRCA1, BRCA2 si EPCAM, se foloseste si MLPA (Multiplex Ligation-dependent Probe Amplification) pentru a detecta deletiile si duplicatiile de dimensiuni mari.
Mutatiile patogenice si cele probabil patogenice detectate se confirma prin secventiere Sanger.
Aproximativ 50% din femeile cu mutatii in genele BRCA1 sau BRCA2 nu au un istoric familial de cancer de san sau de ovar.
Avantajele testului BRCA+16 GENES
- Include genele pentru care exista dovezi stiinţifice solide ca se asociaza cu aceste tipuri de cancer, pentru care ghidul NCCN descrie un management de caz specific, suplimentar fata de BRCA1 si BRCA2.
- Secventiere NGS cu citiri paired-end + MLPA pentru duplicatii si deletii in genele BRCA1, BRCA2 si EPCAM + confirmarea rezultatelor pozitive cu secventiere Sanger.
- Recoltare simpla, o proba de sange.
- Raport de rezultate cuprinzator si usor de inteles.
- Clasificarea si studierea variantelor cu bazele de date cele mai complete.
- Rezultate in 14 zile lucratoare.
- Lucrat in totalitate in laboratoare de renume
- Dezvoltat de catre expertii in genetica ,
- Consiliere genetica pentru medicul trimitator, fara alte costuri, pentru o buna evaluare a implicatiilor rezultatului pentru pacient si, la nevoie, pentru membrii familiei sale.
Indicatiile testului BRCA + 16 GENES sunt:BRCA+16 GENES este indicat:
- Femeilor cu istoric familial de cancer de san (feminin sau masculin) şi/sau de cancer de ovar.
- Femeilor care au o ruda cu sindromul cancerului familial.
- Pacientilor care au aceste tipuri de tumori, pentru a determina natura lor ereditara.
- Femeilor ≥ 30 de ani fara istoric familial, pentru a determina riscul genetic pentru cancer ereditar de san si de ovar si pentru a evalua diferitele optiuni preventive si de screening.
Cerinte:
Proba trebuie sa fie insotita de formular specific de cerere si consimtamant informat!
Se testeaza urmatoarele gene: ATM, BRCA1, BRCA2, BRIP1, CDH1, CHEK2, EPCAM, MLH1, MSH2, MSH6, NBN, PALB2, PMS2, PTEN, RAD51C, RAD51D, STK11 si TP53.
Pret analizei : 2700 lei.
- Nu este necesar postul inainte de recoltare.
- Proba: 2-3 eprubete de sange EDTA.
- Documentatia: Formular specific de cerere si Consimtamant Informat, date clinice daca exista.
Proba trebuie sa fie insotita de formular specific de cerere si consimtamant informat!
Se testeaza urmatoarele gene: ATM, BRCA1, BRCA2, BRIP1, CDH1, CHEK2, EPCAM, MLH1, MSH2, MSH6, NBN, PALB2, PMS2, PTEN, RAD51C, RAD51D, STK11 si TP53.
Pret analizei : 2700 lei.
Cancerul la san
Cancerul mamar este un cancer care se formează în celulele sânilor.
După cancerul de piele, cancerul de sân este cel mai frecvent cancer diagnosticat la femeile din Statele Unite. Cancerul de sân poate apărea atât la bărbați, cât și la femei, dar este mult mai frecvent la femei.
Sprijinul substanțial pentru conștientizarea cancerului de sân și finanțarea cercetării a contribuit la crearea unor progrese în diagnosticarea și tratamentul cancerului de sân. Ratele de supraviețuire a cancerului de sân au crescut, iar numărul deceselor asociate cu această boală este în continuă scădere, în mare parte datorită unor factori precum depistarea precoce, o nouă abordare personalizată a tratamentului și o mai bună înțelegere a bolii.
Simptome
Semnele și simptomele cancerului de sân pot include:
O umflătură sau o îngroșare a sânului care se simte diferit de țesutul din jur Schimbarea dimensiunii, formei sau aspectului unui sân Modificări ale pielii de deasupra sânului, cum ar fi gropițe Un mamelon nou inversat Exfoliere, descuamare, descuamare, crustă sau descuamare a zonei pigmentate a pielii din jurul mamelonului (areola) sau a pielii sânului Roșeață sau înțepături ale pielii de deasupra sânului, ca pielea unei portocale
Când să consultați un medic
Dacă găsiți un nodul sau o altă modificare la sân - chiar dacă o mamografie recentă a fost normală - faceți o programare la medic pentru o evaluare rapidă.
Cauze
Medicii știu că cancerul mamar apare atunci când unele celule mamare încep să crească anormal. Aceste celule se divid mai rapid decât celulele sănătoase și continuă să se acumuleze, formând un nodul sau o masă. Celulele se pot răspândi (metastaza) prin sân la ganglionii limfatici sau în alte părți ale corpului.
Cancerul mamar începe cel mai adesea cu celule din canalele producătoare de lapte (carcinom ductal invaziv). Cancerul mamar poate începe, de asemenea, în țesutul glandular numit lobul (carcinom lobular invaziv) sau în alte celule sau țesuturi din sân.
Cercetătorii au identificat factori hormonali, de stil de viață și de mediu care pot crește riscul de cancer de sân. Dar nu este clar de ce unele persoane care nu au factori de risc dezvoltă cancer, dar alte persoane cu factori de risc nu dezvoltă niciodată cancer.
Este probabil ca cancerul de sân să fie cauzat de o interacțiune complexă între constituția ta genetică și mediul înconjurător.
Cancerul de sân moștenit
Medicii estimează că aproximativ 5 până la 10 la sută dintre cancerele de sân sunt legate de mutații genetice transmise prin generațiile unei familii.
Au fost identificate o serie de gene cu mutații moștenite care pot crește probabilitatea apariției cancerului de sân. Cele mai cunoscute sunt gena 1 a cancerului de sân (BRCA1) și gena 2 a cancerului de sân (BRCA2), ambele crescând semnificativ riscul atât de cancer de sân, cât și de cancer ovarian.
Dacă aveți un istoric familial puternic de cancer de sân sau de alte tipuri de cancer, medicul dumneavoastră vă poate recomanda un test de sânge care să vă ajute să identificați mutațiile specifice ale genei BRCA sau ale altor gene care se transmit prin familie.
Luați în considerare posibilitatea de a cere medicului dumneavoastră o trimitere la un consilier genetic, care vă poate analiza istoricul de sănătate al familiei dumneavoastră. Un consilier genetic poate discuta, de asemenea, despre beneficiile, riscurile și limitările testelor genetice pentru a vă ajuta în luarea deciziilor în comun.
Factori de risc
Un factor de risc pentru cancerul de sân este orice lucru care face ca probabilitatea de a face cancer de sân să fie mai mare. Dar faptul că aveți unul sau chiar mai mulți factori de risc pentru cancerul de sân nu înseamnă neapărat că veți dezvolta cancer de sân. Multe femei care dezvoltă cancer de sân nu au alți factori de risc cunoscuți decât faptul că sunt pur și simplu femei.
Factorii care sunt asociați cu un risc crescut de cancer de sân includ:
Gene moștenite care cresc riscul de cancer.
Anumite mutații genetice care cresc riscul de cancer de sân pot fi transmise de la părinți la copii. Cele mai cunoscute mutații genetice sunt denumite BRCA1 și BRCA2. Aceste gene pot crește foarte mult riscul de cancer de sân și de alte tipuri de cancer, dar nu fac cancerul inevitabil.
Expunerea la radiații.
Dacă ați primit tratamente cu radiații la nivelul pieptului în copilărie sau ca adult tânăr, riscul de cancer de sân este crescut.
Obezitatea.
Faptul de a fi obeză vă crește riscul de cancer de sân.
Începerea menstruației la o vârstă mai tânără.
Începerea menstruației înainte de vârsta de 12 ani vă crește riscul de cancer de sân.
Începerea menopauzei la o vârstă mai înaintată.
Dacă ați început menopauza la o vârstă mai înaintată, aveți mai multe șanse să dezvoltați cancer de sân. Să aveți primul copil la o vârstă mai înaintată. Femeile care dau naștere primului copil după vârsta de 30 de ani pot avea un risc crescut de cancer de sân.
Faptul că nu ați fost niciodată însărcinată. Femeile care nu au fost niciodată însărcinate au un risc mai mare de cancer de sân decât femeile care au avut una sau mai multe sarcini.
Terapia hormonală postmenopauză.
Femeile care iau medicamente de terapie hormonală care combină estrogenul și progesteronul pentru a trata semnele și simptomele menopauzei au un risc crescut de cancer de sân. Riscul de cancer de sân scade atunci când femeile nu mai iau aceste medicamente.
Consumul de alcool. Consumul de alcool crește riscul de cancer de sân.
Efectuarea de schimbări în viața de zi cu zi poate contribui la reducerea riscului de cancer de sân.
Încercați să:
Adresați-vă medicului dumneavoastră despre depistarea cancerului de sân. Discutați cu medicul dumneavoastră când să începeți examenele și testele de screening pentru cancerul de sân, cum ar fi examenele clinice de sân și mamografiile.
Preventie
Discutați cu medicul dumneavoastră despre beneficiile și riscurile screening-ului.
Împreună, puteți decide ce strategii de screening pentru cancerul de sân sunt potrivite pentru dumneavoastră.
Familiarizați-vă cu sânii dumneavoastră prin autoexaminarea sânilor pentru conștientizarea sânilor. Femeile pot alege să se familiarizeze cu sânii lor prin inspectarea ocazională a sânilor în timpul unei autoexaminări mamare pentru conștientizarea sânilor.
Dacă apar modificări noi, noduli sau alte semne neobișnuite la sânii dumneavoastră, adresați-vă imediat medicului dumneavoastră.
Conștientizarea sânilor nu poate preveni cancerul de sân, dar vă poate ajuta să înțelegeți mai bine schimbările normale pe care le suferă sânii dumneavoastră și să identificați orice semne și simptome neobișnuite.
Consumați alcool cu moderație, dacă este cazul.
Limitați cantitatea de alcool pe care o consumați la cel mult un pahar pe zi, dacă alegeți să beți.
Faceți exerciții fizice în majoritatea zilelor din săptămână.
Încercați să faceți cel puțin 30 de minute de exerciții fizice în majoritatea zilelor din săptămână.
Dacă nu ați fost activ în ultima vreme, întrebați medicul dumneavoastră dacă este în regulă și începeți încet.
Limitați terapia hormonală postmenopauză. Terapia hormonală combinată poate crește riscul de cancer de sân.
Discutați cu medicul dumneavoastră despre beneficiile și riscurile terapiei hormonale.
Unele femei se confruntă cu semne și simptome supărătoare în timpul menopauzei și, pentru aceste femei, riscul crescut de cancer de sân poate fi acceptabil pentru a ameliora semnele și simptomele menopauzei.
Pentru a reduce riscul de cancer de sân, utilizați cea mai mică doză posibilă de terapie hormonală pentru cea mai scurtă perioadă de timp.
Mențineți o greutate sănătoasă.
Dacă greutatea dumneavoastră este sănătoasă, lucrați pentru a vă menține această greutate. Dacă trebuie să slăbiți, întrebați medicul dumneavoastră despre strategiile sănătoase pentru a realiza acest lucru. Reduceți numărul de calorii pe care le consumați în fiecare zi și creșteți încet cantitatea de exerciții fizice. Alegeți o dietă sănătoasă.
Femeile care au o dietă mediteraneană completată cu ulei de măsline extravirgin și nuci amestecate pot avea un risc redus de cancer de sân. Dieta mediteraneană se concentrează în principal pe alimente de origine vegetală, cum ar fi fructele și legumele, cerealele integrale, legumele și nucile. Persoanele care urmează dieta mediteraneană aleg grăsimile sănătoase, cum ar fi uleiul de măsline, în locul untului și peștele în loc de carnea roșie.
Reducerea riscului de cancer de sân pentru femeile cu un risc ridicat
Dacă medicul dvs. v-a evaluat istoricul familial și a stabilit că aveți alți factori, cum ar fi o afecțiune precanceroasă a sânului, care vă cresc riscul de cancer de sân, puteți discuta despre opțiunile de reducere a riscului, cum ar fi:
Medicamente preventive (chimioprevenție).
Medicamentele care blochează estrogenii, cum ar fi modulatorii selectivi ai receptorilor de estrogen și inhibitorii de aromatază, reduc riscul de cancer de sân la femeile cu un risc ridicat de apariție a bolii.
Aceste medicamente comportă un risc de efecte secundare, astfel încât medicii rezervă aceste medicamente femeilor care au un risc foarte ridicat de cancer de sân.
Discutați cu medicul dumneavoastră despre beneficii și riscuri.
Operație preventivă.
Femeile cu un risc foarte ridicat de cancer de sân pot alege să li se îndepărteze chirurgical sânii sănătoși (mastectomie profilactică).
De asemenea, ele pot alege să li se îndepărteze ovarele sănătoase (ooforectomie profilactică) pentru a reduce riscul atât de cancer de sân, cât și de cancer ovarian.
Tipuri de cancer:
Vezi mai multDupă cancerul de piele, cancerul de sân este cel mai frecvent cancer diagnosticat la femeile din Statele Unite. Cancerul de sân poate apărea atât la bărbați, cât și la femei, dar este mult mai frecvent la femei.
Sprijinul substanțial pentru conștientizarea cancerului de sân și finanțarea cercetării a contribuit la crearea unor progrese în diagnosticarea și tratamentul cancerului de sân. Ratele de supraviețuire a cancerului de sân au crescut, iar numărul deceselor asociate cu această boală este în continuă scădere, în mare parte datorită unor factori precum depistarea precoce, o nouă abordare personalizată a tratamentului și o mai bună înțelegere a bolii.
Simptome
Semnele și simptomele cancerului de sân pot include:
O umflătură sau o îngroșare a sânului care se simte diferit de țesutul din jur Schimbarea dimensiunii, formei sau aspectului unui sân Modificări ale pielii de deasupra sânului, cum ar fi gropițe Un mamelon nou inversat Exfoliere, descuamare, descuamare, crustă sau descuamare a zonei pigmentate a pielii din jurul mamelonului (areola) sau a pielii sânului Roșeață sau înțepături ale pielii de deasupra sânului, ca pielea unei portocale
Când să consultați un medic
Dacă găsiți un nodul sau o altă modificare la sân - chiar dacă o mamografie recentă a fost normală - faceți o programare la medic pentru o evaluare rapidă.
Cauze
Medicii știu că cancerul mamar apare atunci când unele celule mamare încep să crească anormal. Aceste celule se divid mai rapid decât celulele sănătoase și continuă să se acumuleze, formând un nodul sau o masă. Celulele se pot răspândi (metastaza) prin sân la ganglionii limfatici sau în alte părți ale corpului.
Cancerul mamar începe cel mai adesea cu celule din canalele producătoare de lapte (carcinom ductal invaziv). Cancerul mamar poate începe, de asemenea, în țesutul glandular numit lobul (carcinom lobular invaziv) sau în alte celule sau țesuturi din sân.
Cercetătorii au identificat factori hormonali, de stil de viață și de mediu care pot crește riscul de cancer de sân. Dar nu este clar de ce unele persoane care nu au factori de risc dezvoltă cancer, dar alte persoane cu factori de risc nu dezvoltă niciodată cancer.
Este probabil ca cancerul de sân să fie cauzat de o interacțiune complexă între constituția ta genetică și mediul înconjurător.
Cancerul de sân moștenit
Medicii estimează că aproximativ 5 până la 10 la sută dintre cancerele de sân sunt legate de mutații genetice transmise prin generațiile unei familii.
Au fost identificate o serie de gene cu mutații moștenite care pot crește probabilitatea apariției cancerului de sân. Cele mai cunoscute sunt gena 1 a cancerului de sân (BRCA1) și gena 2 a cancerului de sân (BRCA2), ambele crescând semnificativ riscul atât de cancer de sân, cât și de cancer ovarian.
Dacă aveți un istoric familial puternic de cancer de sân sau de alte tipuri de cancer, medicul dumneavoastră vă poate recomanda un test de sânge care să vă ajute să identificați mutațiile specifice ale genei BRCA sau ale altor gene care se transmit prin familie.
Luați în considerare posibilitatea de a cere medicului dumneavoastră o trimitere la un consilier genetic, care vă poate analiza istoricul de sănătate al familiei dumneavoastră. Un consilier genetic poate discuta, de asemenea, despre beneficiile, riscurile și limitările testelor genetice pentru a vă ajuta în luarea deciziilor în comun.
Factori de risc
Un factor de risc pentru cancerul de sân este orice lucru care face ca probabilitatea de a face cancer de sân să fie mai mare. Dar faptul că aveți unul sau chiar mai mulți factori de risc pentru cancerul de sân nu înseamnă neapărat că veți dezvolta cancer de sân. Multe femei care dezvoltă cancer de sân nu au alți factori de risc cunoscuți decât faptul că sunt pur și simplu femei.
Factorii care sunt asociați cu un risc crescut de cancer de sân includ:
- Faptul de a fi femeie. Femeile sunt mult mai predispuse decât bărbații să dezvolte cancer de sân.
- Creșterea vârstei. Riscul de cancer de sân crește pe măsură ce îmbătrâniți.
- Un istoric personal de afecțiuni mamare. Dacă ați avut o biopsie mamară care a constatat carcinom lobular in situ (LCIS) sau hiperplazie atipică a sânului, aveți un risc crescut de cancer de sân.
- Un istoric personal de cancer de sân. Dacă ați avut cancer de sân la un sân, aveți un risc crescut de a dezvolta cancer la celălalt sân.
- Un istoric familial de cancer de sân. Dacă mama, sora sau fiica dvs. a fost diagnosticată cu cancer de sân, în special la o vârstă fragedă, riscul dvs. de cancer de sân este crescut.
Gene moștenite care cresc riscul de cancer.
Anumite mutații genetice care cresc riscul de cancer de sân pot fi transmise de la părinți la copii. Cele mai cunoscute mutații genetice sunt denumite BRCA1 și BRCA2. Aceste gene pot crește foarte mult riscul de cancer de sân și de alte tipuri de cancer, dar nu fac cancerul inevitabil.
Expunerea la radiații.
Dacă ați primit tratamente cu radiații la nivelul pieptului în copilărie sau ca adult tânăr, riscul de cancer de sân este crescut.
Obezitatea.
Faptul de a fi obeză vă crește riscul de cancer de sân.
Începerea menstruației la o vârstă mai tânără.
Începerea menstruației înainte de vârsta de 12 ani vă crește riscul de cancer de sân.
Începerea menopauzei la o vârstă mai înaintată.
Dacă ați început menopauza la o vârstă mai înaintată, aveți mai multe șanse să dezvoltați cancer de sân. Să aveți primul copil la o vârstă mai înaintată. Femeile care dau naștere primului copil după vârsta de 30 de ani pot avea un risc crescut de cancer de sân.
Faptul că nu ați fost niciodată însărcinată. Femeile care nu au fost niciodată însărcinate au un risc mai mare de cancer de sân decât femeile care au avut una sau mai multe sarcini.
Terapia hormonală postmenopauză.
Femeile care iau medicamente de terapie hormonală care combină estrogenul și progesteronul pentru a trata semnele și simptomele menopauzei au un risc crescut de cancer de sân. Riscul de cancer de sân scade atunci când femeile nu mai iau aceste medicamente.
Consumul de alcool. Consumul de alcool crește riscul de cancer de sân.
Efectuarea de schimbări în viața de zi cu zi poate contribui la reducerea riscului de cancer de sân.
Încercați să:
Adresați-vă medicului dumneavoastră despre depistarea cancerului de sân. Discutați cu medicul dumneavoastră când să începeți examenele și testele de screening pentru cancerul de sân, cum ar fi examenele clinice de sân și mamografiile.
Preventie
Discutați cu medicul dumneavoastră despre beneficiile și riscurile screening-ului.
Împreună, puteți decide ce strategii de screening pentru cancerul de sân sunt potrivite pentru dumneavoastră.
Familiarizați-vă cu sânii dumneavoastră prin autoexaminarea sânilor pentru conștientizarea sânilor. Femeile pot alege să se familiarizeze cu sânii lor prin inspectarea ocazională a sânilor în timpul unei autoexaminări mamare pentru conștientizarea sânilor.
Dacă apar modificări noi, noduli sau alte semne neobișnuite la sânii dumneavoastră, adresați-vă imediat medicului dumneavoastră.
Conștientizarea sânilor nu poate preveni cancerul de sân, dar vă poate ajuta să înțelegeți mai bine schimbările normale pe care le suferă sânii dumneavoastră și să identificați orice semne și simptome neobișnuite.
Consumați alcool cu moderație, dacă este cazul.
Limitați cantitatea de alcool pe care o consumați la cel mult un pahar pe zi, dacă alegeți să beți.
Faceți exerciții fizice în majoritatea zilelor din săptămână.
Încercați să faceți cel puțin 30 de minute de exerciții fizice în majoritatea zilelor din săptămână.
Dacă nu ați fost activ în ultima vreme, întrebați medicul dumneavoastră dacă este în regulă și începeți încet.
Limitați terapia hormonală postmenopauză. Terapia hormonală combinată poate crește riscul de cancer de sân.
Discutați cu medicul dumneavoastră despre beneficiile și riscurile terapiei hormonale.
Unele femei se confruntă cu semne și simptome supărătoare în timpul menopauzei și, pentru aceste femei, riscul crescut de cancer de sân poate fi acceptabil pentru a ameliora semnele și simptomele menopauzei.
Pentru a reduce riscul de cancer de sân, utilizați cea mai mică doză posibilă de terapie hormonală pentru cea mai scurtă perioadă de timp.
Mențineți o greutate sănătoasă.
Dacă greutatea dumneavoastră este sănătoasă, lucrați pentru a vă menține această greutate. Dacă trebuie să slăbiți, întrebați medicul dumneavoastră despre strategiile sănătoase pentru a realiza acest lucru. Reduceți numărul de calorii pe care le consumați în fiecare zi și creșteți încet cantitatea de exerciții fizice. Alegeți o dietă sănătoasă.
Femeile care au o dietă mediteraneană completată cu ulei de măsline extravirgin și nuci amestecate pot avea un risc redus de cancer de sân. Dieta mediteraneană se concentrează în principal pe alimente de origine vegetală, cum ar fi fructele și legumele, cerealele integrale, legumele și nucile. Persoanele care urmează dieta mediteraneană aleg grăsimile sănătoase, cum ar fi uleiul de măsline, în locul untului și peștele în loc de carnea roșie.
Reducerea riscului de cancer de sân pentru femeile cu un risc ridicat
Dacă medicul dvs. v-a evaluat istoricul familial și a stabilit că aveți alți factori, cum ar fi o afecțiune precanceroasă a sânului, care vă cresc riscul de cancer de sân, puteți discuta despre opțiunile de reducere a riscului, cum ar fi:
Medicamente preventive (chimioprevenție).
Medicamentele care blochează estrogenii, cum ar fi modulatorii selectivi ai receptorilor de estrogen și inhibitorii de aromatază, reduc riscul de cancer de sân la femeile cu un risc ridicat de apariție a bolii.
Aceste medicamente comportă un risc de efecte secundare, astfel încât medicii rezervă aceste medicamente femeilor care au un risc foarte ridicat de cancer de sân.
Discutați cu medicul dumneavoastră despre beneficii și riscuri.
Operație preventivă.
Femeile cu un risc foarte ridicat de cancer de sân pot alege să li se îndepărteze chirurgical sânii sănătoși (mastectomie profilactică).
De asemenea, ele pot alege să li se îndepărteze ovarele sănătoase (ooforectomie profilactică) pentru a reduce riscul atât de cancer de sân, cât și de cancer ovarian.
Tipuri de cancer:
Cancerul gastric
CANCERUL GASTRIC: O BOALĂ A STOMACULUI
Cancerul gastric este asociat cu mai mulți factori de risc de mediu și comportamentali. Din cauza simptomelor sale generale, nespecifice, acest tip de cancer este adesea detectat prea târziu, ceea ce duce la un prognostic slab.
Cunoscut și sub numele de cancer de stomac, cancerul gastric este mai răspândit în țările în curs de dezvoltare decât în cele industrializate.
Cele mai afectate țări sunt cele din Asia (inclusiv China) și America de Sud (în principal Chile, Peru și Columbia), precum și din Europa de Est. O excepție pentru țările industrializate este Japonia[1], care are o incidență deosebit de mare a bolii. Africa Subsahariană, pe de altă parte, este relativ neafectată, cu o incidență mai mică decât în Europa.
Această distribuție poate fi explicată prin natura factorilor de risc.
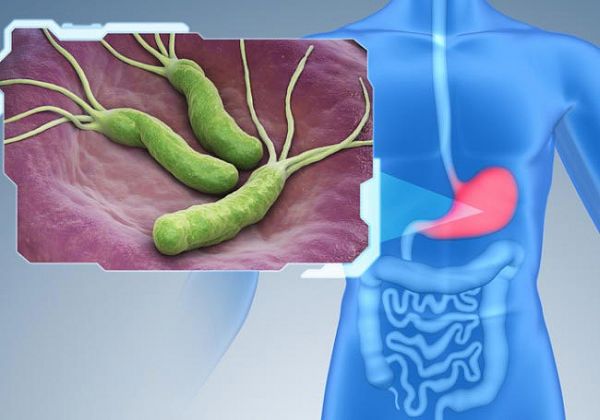
Principalul factor de risc este prezența în stomac a bacteriei Helicobacter pylori (H. pylori), care este responsabilă pentru 80% dintre cancerele gastrice[2].[2]
Această tulpină bacteriană este în general contractată în copilărie - de obicei transmisă pe cale orală de la părinte la copil din cauza proximității - și este cauza gastritei cronice, o inflamație a mucoasei stomacale care se transformă în cancer la 1% dintre persoanele infectate. [3]
Datorită unor practici de igienă mai bune, unor metode îmbunătățite de conservare a alimentelor și accesului la apă potabilă și la antibiotice, prevalența infecției cu H. pylori este în scădere.
Alți factori de risc identificați includ fumatul, alcoolul, consumul inadecvat de fructe și legume și o dietă bogată în sare sau care include prea multă carne și pește afumat (se crede că consumul ridicat de produse afumate este cauza incidenței ridicate din Japonia).
Istoricul familial sau predispoziția genetică pot fi, de asemenea, asociate cu boala.
Ca și în cazul altor tipuri de cancer, șansele de supraviețuire cresc odată cu diagnosticarea precoce.
+ 1.03 M
Peste 1,03 milioane de cazuri noi au apărut la nivel mondial în 2018, ceea ce face ca acest tip de cancer să fie al cincilea cel mai frecvent.
≈783 000
Aproape 783 000 de persoane au murit din cauza cancerului gastric în 2018, ceea ce face ca acesta să fie al treilea cel mai mortal cancer din lume.
1.75 M
Până în 2040, cancerul gastric ar putea afecta 1,75 milioane de persoane, ceea ce reprezintă cu 69% mai mult decât în 2018.
STOMACUL: ORGANUL PRINCIPAL ÎN PROCESUL DIGESTIV
Stomacul îndeplinește două funcții în organism.
Prima este chimică: produce o combinație de acizi și enzime, sucurile gastrice, care sunt în esență un amestec de acid clorhidric și enzime digestive, în special pepsină, care descompune proteinele.
A doua funcție este mecanică: ajută la digestie. Atunci când mușchii stomacului se contractă, aceștia frământă conținutul stomacului, transformându-l într-o masă semifluidă , care este apoi transportată în intestin. Majoritatea cancerelor de stomac (peste 90%) sunt adenocarcinoame[4] care apar în mucoasa stomacului, stratul cel mai interior, unde se află glandele producătoare de acid și enzime.
Cancerul poate afecta întregul stomac. Atunci când cancerul apare în cele două treimi superioare ale stomacului (în apropierea esofagului), tumorile sunt denumite proximale.
Atunci când cancerul apare în treimea inferioară a stomacului, în apropierea intestinului, tumorile se numesc distale.
DEPISTAREA PRECOCE A CANCERULUI
Cancerul de stomac are puține simptome specifice. Prin urmare, este esențial să vă consultați imediat medicul în caz de dureri epigastrice (în regiunea superioară și mijlocie a abdomenului), greață, vărsături, deteriorarea stării generale de sănătate (pierderea poftei de mâncare, oboseală, scădere în greutate), disfagie (dificultăți de înghițire), hemoragii gastrointestinale (prezența sângelui în vărsături sau în scaun) sau anemie.
Screeningul și eliminarea bacteriei sunt recomandate în special pentru persoanele cu risc:
Vezi mai multCancerul gastric este asociat cu mai mulți factori de risc de mediu și comportamentali. Din cauza simptomelor sale generale, nespecifice, acest tip de cancer este adesea detectat prea târziu, ceea ce duce la un prognostic slab.
Cunoscut și sub numele de cancer de stomac, cancerul gastric este mai răspândit în țările în curs de dezvoltare decât în cele industrializate.
Cele mai afectate țări sunt cele din Asia (inclusiv China) și America de Sud (în principal Chile, Peru și Columbia), precum și din Europa de Est. O excepție pentru țările industrializate este Japonia[1], care are o incidență deosebit de mare a bolii. Africa Subsahariană, pe de altă parte, este relativ neafectată, cu o incidență mai mică decât în Europa.
Această distribuție poate fi explicată prin natura factorilor de risc.
Principalul factor de risc este prezența în stomac a bacteriei Helicobacter pylori (H. pylori), care este responsabilă pentru 80% dintre cancerele gastrice[2].[2]
Această tulpină bacteriană este în general contractată în copilărie - de obicei transmisă pe cale orală de la părinte la copil din cauza proximității - și este cauza gastritei cronice, o inflamație a mucoasei stomacale care se transformă în cancer la 1% dintre persoanele infectate. [3]
Datorită unor practici de igienă mai bune, unor metode îmbunătățite de conservare a alimentelor și accesului la apă potabilă și la antibiotice, prevalența infecției cu H. pylori este în scădere.
Alți factori de risc identificați includ fumatul, alcoolul, consumul inadecvat de fructe și legume și o dietă bogată în sare sau care include prea multă carne și pește afumat (se crede că consumul ridicat de produse afumate este cauza incidenței ridicate din Japonia).
Istoricul familial sau predispoziția genetică pot fi, de asemenea, asociate cu boala.
Ca și în cazul altor tipuri de cancer, șansele de supraviețuire cresc odată cu diagnosticarea precoce.
+ 1.03 M
Peste 1,03 milioane de cazuri noi au apărut la nivel mondial în 2018, ceea ce face ca acest tip de cancer să fie al cincilea cel mai frecvent.
≈783 000
Aproape 783 000 de persoane au murit din cauza cancerului gastric în 2018, ceea ce face ca acesta să fie al treilea cel mai mortal cancer din lume.
1.75 M
Până în 2040, cancerul gastric ar putea afecta 1,75 milioane de persoane, ceea ce reprezintă cu 69% mai mult decât în 2018.
STOMACUL: ORGANUL PRINCIPAL ÎN PROCESUL DIGESTIV
Stomacul îndeplinește două funcții în organism.
Prima este chimică: produce o combinație de acizi și enzime, sucurile gastrice, care sunt în esență un amestec de acid clorhidric și enzime digestive, în special pepsină, care descompune proteinele.
A doua funcție este mecanică: ajută la digestie. Atunci când mușchii stomacului se contractă, aceștia frământă conținutul stomacului, transformându-l într-o masă semifluidă , care este apoi transportată în intestin. Majoritatea cancerelor de stomac (peste 90%) sunt adenocarcinoame[4] care apar în mucoasa stomacului, stratul cel mai interior, unde se află glandele producătoare de acid și enzime.
Cancerul poate afecta întregul stomac. Atunci când cancerul apare în cele două treimi superioare ale stomacului (în apropierea esofagului), tumorile sunt denumite proximale.
Atunci când cancerul apare în treimea inferioară a stomacului, în apropierea intestinului, tumorile se numesc distale.
DEPISTAREA PRECOCE A CANCERULUI
Cancerul de stomac are puține simptome specifice. Prin urmare, este esențial să vă consultați imediat medicul în caz de dureri epigastrice (în regiunea superioară și mijlocie a abdomenului), greață, vărsături, deteriorarea stării generale de sănătate (pierderea poftei de mâncare, oboseală, scădere în greutate), disfagie (dificultăți de înghițire), hemoragii gastrointestinale (prezența sângelui în vărsături sau în scaun) sau anemie.
Screeningul și eliminarea bacteriei sunt recomandate în special pentru persoanele cu risc:
Rudele de gradul întâi (tată/mamă, frate/soră, copil) ale unui pacient cu cancer de stomac,
Persoanele tratate cu medicamente antiinflamatoare nesteroidiene mai mult de un an, expuse la un risc de ulcer gastric.
GASTRECTOMIA, O INTERVENȚIE CHIRURGICALĂ MAJORĂ
Intervenția chirurgicală poate fi efectuată atunci când cancerul este diagnosticat în stadii incipiente (este afectată doar mucoasa), atunci când este localizat (limitat la stomac) sau atunci când este avansat local (răspândit la organele adiacente, la ganglionii limfatici din apropiere). Uneori, atunci când tumora a făcut metastaze în alte organe (ficat, plămâni, ovare), se propune o intervenție chirurgicală pentru a reduce dimensiunea tumorii.
În funcție de stadiul bolii, chirurgul va îndepărta total sau parțial stomacul (gastrectomie totală sau parțială). Operația presupune, de asemenea, restabilirea continuității tubului digestiv, atunci când este posibil. În caz contrar, este necesar să se efectueze o gastrostomie, care presupune conectarea unui mecanism de alimentare artificială direct la stomac din exterior, pentru suportul nutrițional.
Efectele secundare ale gastrectomiei pot apărea atât pe termen scurt (hemoragie, infecție, durere, pierderea poftei de mâncare și a greutății, diaree, etc.), cât și pe termen lung. Îndepărtarea stomacului, în special îndepărtarea completă, poate duce la oboseală, tulburări psihologice și anxietate. Pot apărea deficite de fier și de vitaminele B9 (folat) și B12. În cazul deficitului de vitamine, sunt necesare injecții lunare pentru a preveni anemia, care trebuie continuate pe viață.
CHIMIOTERAPIE PENTRU A MAXIMIZA ȘANSELE DE SUPRAVIEȚUIRE
Chimioterapia, care este uneori combinată cu radioterapia, poate fi administrată înainte de operație (preoperator) pentru a reduce dimensiunea tumorii, astfel încât aceasta să poată fi îndepărtată mai ușor. Tratamentul chimioterapeutic preoperator durează între 2 și 3 luni. În ceea ce privește chimioterapia postoperatorie, cu o durată de 2 până la 4 luni, scopul este de a reduce riscul de recidivă pentru pacienții cu risc ridicat, prin eliminarea celulelor canceroase reziduale.
În prezența metastazelor (tumori secundare), așa-numita chimioterapie paliativă încetinește progresia bolii și ameliorează simptomele legate de tumoră; aceasta îmbunătățește calitatea vieții, prelungind totodată durata de viață.
PUNCTE CHEIE
Factori de risc multipli:
În primul rând bacteria H. pylori, fumatul, alcoolul, o dietă prea bogată în sare sau în carne și pește afumat. Puține simptome specifice. Prin urmare, este esențial să solicitați asistență medicală în caz de dureri epigastrice (regiunea abdominală), greață, vărsături, dificultăți de înghițire, hemoragii gastrointestinale sau anemie.
Depistarea și eliminarea bacteriilor este disponibilă pentru persoanele cu risc, cum ar fi rudele de gradul întâi (tată/mamă, frate/soră, copil) ale unui pacient afectat sau persoanele cu risc de ulcer gastric.
Sursa:
[1]Source Globocan 2018, International Agency for Cancer Research – WHO. Available at: https://gco.iarc.fr/today/data/factsheets/cancers/7-Stomach-fact-sheet.pdf [2]https://www.e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-de-l-estomac/Facteurs-de-risques [3]Léon Bérard Centre ; Available at : https://www.cancer-environnement.fr/417-Cancer-de-lestomac.ce.aspx [4]ALD No. 30 – Doctor’s guide to stomach cancer, HAS, September 2011.Available at: https://www.has-sante.fr/jcms/c_1105135/fr/ald-n-30-guide-medecin-sur-le-cancer-de-l-estomac
15 / 04 / 2021
Persoanele tratate cu medicamente antiinflamatoare nesteroidiene mai mult de un an, expuse la un risc de ulcer gastric.
GASTRECTOMIA, O INTERVENȚIE CHIRURGICALĂ MAJORĂ
Intervenția chirurgicală poate fi efectuată atunci când cancerul este diagnosticat în stadii incipiente (este afectată doar mucoasa), atunci când este localizat (limitat la stomac) sau atunci când este avansat local (răspândit la organele adiacente, la ganglionii limfatici din apropiere). Uneori, atunci când tumora a făcut metastaze în alte organe (ficat, plămâni, ovare), se propune o intervenție chirurgicală pentru a reduce dimensiunea tumorii.
În funcție de stadiul bolii, chirurgul va îndepărta total sau parțial stomacul (gastrectomie totală sau parțială). Operația presupune, de asemenea, restabilirea continuității tubului digestiv, atunci când este posibil. În caz contrar, este necesar să se efectueze o gastrostomie, care presupune conectarea unui mecanism de alimentare artificială direct la stomac din exterior, pentru suportul nutrițional.
Efectele secundare ale gastrectomiei pot apărea atât pe termen scurt (hemoragie, infecție, durere, pierderea poftei de mâncare și a greutății, diaree, etc.), cât și pe termen lung. Îndepărtarea stomacului, în special îndepărtarea completă, poate duce la oboseală, tulburări psihologice și anxietate. Pot apărea deficite de fier și de vitaminele B9 (folat) și B12. În cazul deficitului de vitamine, sunt necesare injecții lunare pentru a preveni anemia, care trebuie continuate pe viață.
CHIMIOTERAPIE PENTRU A MAXIMIZA ȘANSELE DE SUPRAVIEȚUIRE
Chimioterapia, care este uneori combinată cu radioterapia, poate fi administrată înainte de operație (preoperator) pentru a reduce dimensiunea tumorii, astfel încât aceasta să poată fi îndepărtată mai ușor. Tratamentul chimioterapeutic preoperator durează între 2 și 3 luni. În ceea ce privește chimioterapia postoperatorie, cu o durată de 2 până la 4 luni, scopul este de a reduce riscul de recidivă pentru pacienții cu risc ridicat, prin eliminarea celulelor canceroase reziduale.
În prezența metastazelor (tumori secundare), așa-numita chimioterapie paliativă încetinește progresia bolii și ameliorează simptomele legate de tumoră; aceasta îmbunătățește calitatea vieții, prelungind totodată durata de viață.
PUNCTE CHEIE
Factori de risc multipli:
În primul rând bacteria H. pylori, fumatul, alcoolul, o dietă prea bogată în sare sau în carne și pește afumat. Puține simptome specifice. Prin urmare, este esențial să solicitați asistență medicală în caz de dureri epigastrice (regiunea abdominală), greață, vărsături, dificultăți de înghițire, hemoragii gastrointestinale sau anemie.
Depistarea și eliminarea bacteriilor este disponibilă pentru persoanele cu risc, cum ar fi rudele de gradul întâi (tată/mamă, frate/soră, copil) ale unui pacient afectat sau persoanele cu risc de ulcer gastric.
Sursa:
[1]Source Globocan 2018, International Agency for Cancer Research – WHO. Available at: https://gco.iarc.fr/today/data/factsheets/cancers/7-Stomach-fact-sheet.pdf [2]https://www.e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-de-l-estomac/Facteurs-de-risques [3]Léon Bérard Centre ; Available at : https://www.cancer-environnement.fr/417-Cancer-de-lestomac.ce.aspx [4]ALD No. 30 – Doctor’s guide to stomach cancer, HAS, September 2011.Available at: https://www.has-sante.fr/jcms/c_1105135/fr/ald-n-30-guide-medecin-sur-le-cancer-de-l-estomac
15 / 04 / 2021